Contenido relacionado con el tema: Obesidad
EN ESTA PÁGINA
- ¿Qué es la obesidad?
- ¿Qué tan común es el sobrepeso o la obesidad?
- ¿Qué se sabe de la relación entre la obesidad y el cáncer?
- ¿Cómo podría la obesidad aumentar el riesgo de cáncer?
- ¿Cuántos casos de cáncer pueden deberse a la obesidad?
- ¿Disminuye el riesgo de cáncer si se adelgaza o se evita subir de peso?
- ¿Cómo afecta la obesidad la supervivencia al cáncer?
- ¿Qué investigación se está realizando sobre la obesidad y el cáncer?
¿Qué es la obesidad?
La obesidad es un estado en el que la persona tiene una cantidad o distribución malsana de grasa en el cuerpo.
Para medir la obesidad, los investigadores usan ordinariamente una escala conocida como índice de masa corporal, (IMC) (body mass index, BMI, en inglés). El IMC se calcula dividiendo el peso de una persona (en kilogramos) por el cuadrado de la estatura (en metros) (comúnmente expresado en kg/m2). El IMC proporciona una medida más exacta de la obesidad que el peso solo, y para la mayoría de la gente es un indicador muy bueno (aunque indirecto) de la grasa corporal.
Otras mediciones que reflejan la distribución de la grasa corporal—, es decir, si más grasa se acumula alrededor de las caderas o del abdomen— se usan cada vez más junto con el IMC como indicadores de obesidad y riesgos de enfermedad. Estas mediciones incluyen la circunferencia de la cintura y la proporción de cintura a cadera (la circunferencia de la cintura dividida por la circunferencia de la cadera).
Las categorías de peso normales según el IMC para adultos de 20 años o más son:
| IMC en kg/m2 | Categoría de peso |
|---|---|
| Abajo de 18,5 | Peso bajo |
| 18,5 a 24,9 | Peso normal |
| 25,0 a 29,9 | Sobrepeso |
| 30,0 a 39,9 | Obesidad |
| 40,0 o más | Obesidad grave |
El Instituto Nacional del Corazón, el Pulmón y la Sangre tiene una calculadora del IMC en http://www.nhlbi.nih.gov/health/educational/lose_wt/BMI/bmicalc.htm.
Para los niños y adolescentes (menores de 20 años de edad), el sobrepeso y la obesidad se basan en las tablas del IMC de crecimiento por edad de los Centros para el Control y la Prevención de Enfermedades (CDC), las cuales están disponibles en htttp://www.cdc.gov/growthcharts/clinical_charts.htm:
| IMC | Categoría de peso |
|---|---|
|
IMC por edad igual a, o superior al percentil 85 específico al sexo, pero inferior al percentil 95
|
Sobrepeso |
| IMC por edad igual a, o superior al percentil 95 específico al sexo | Obesidad |
Los CDC tienen una calculadora de percentiles de IMC para niños y adolescentes en http://nccd.cdc.gov/dnpabmi/Calculator.aspx.
Comparados con la gente de peso normal, quienes tienen exceso de peso o son obesos tienen un riesgo mayor de muchas enfermedades, como la diabetes, la tensión arterial alta, enfermedades cardiovasculares, apoplejía y muchos cánceres. La obesidad extrema o grave está asociada también con un índice mayor de mortalidad; la enfermedad del corazón, el cáncer y la diabetes son responsables de la mayoría de las muertes en exceso (1, 2).
¿Qué tan común es el sobrepeso o la obesidad?
Los resultados de la Encuesta Nacional de Exámenes de Salud y Nutrición (NHANES) revelaron que de 2011 a 2014, casi 70 % de los adultos estadounidenses de 20 años de edad o mayores tenían sobrepeso o eran obesos y más de un tercio (36,5 %) eran obesos (3). De 1988 a 1994, por el contrario, solo 56 % de los adultos de 20 años de edad o mayores tenían sobrepeso o eran obesos.
El porcentaje de niños y adolescentes que tienen sobrepeso o que son obesos ha aumentado también (3). De 2011 a 2014, un 9 % estimado de niños de 2 a 5 años de edad, un 17 % de niños de 6 a 11 años de edad, y un 20 % de 12 a 19 años de edad tenían sobrepeso o eran obesos. De 1988 a 1994, estas cifras eran solo 7, 11 y 10 %, respectivamente. De 2011 a 2014, cerca de 17 % de los jóvenes estadounidenses de 2 a 19 años de edad eran obesos. De 1988 a 1994, por el contrario, solo 10 % de 2 a 19 años de edad eran obesos (4).
Según los CDC, la frecuencia de la obesidad en los Estados Unidos difiere entre los grupos raciales o étnicos. Por ejemplo, de 2011 a 2012 de los adultos, los negros no hispanos tuvieron la mayor frecuencia de obesidad (47,8 %), seguidos por los hispanos (42,0 %), los blancos no hispanos (33,4 %), y los asiáticos no hispanos (10,9 %) (5). De los niños y adolescentes de 2 a 19 años de edad, la frecuencia de la obesidad de 2011 a 2012 fue de 21,9 % entre los hispanos, de 19,5 % entre los negros no hispanos, de 14,7 % entre los blancos no hispanos, y de 8,6 % entre los asiáticos no hispanos.
Los CDC tienen estimaciones a nivel estatal de la frecuencia de la obesidad entre los adultos de los Estados Unidos a disposición en http://www.cdc.gov/obesity/data/prevalence-maps.html.
¿Qué se sabe de la relación entre la obesidad y el cáncer?
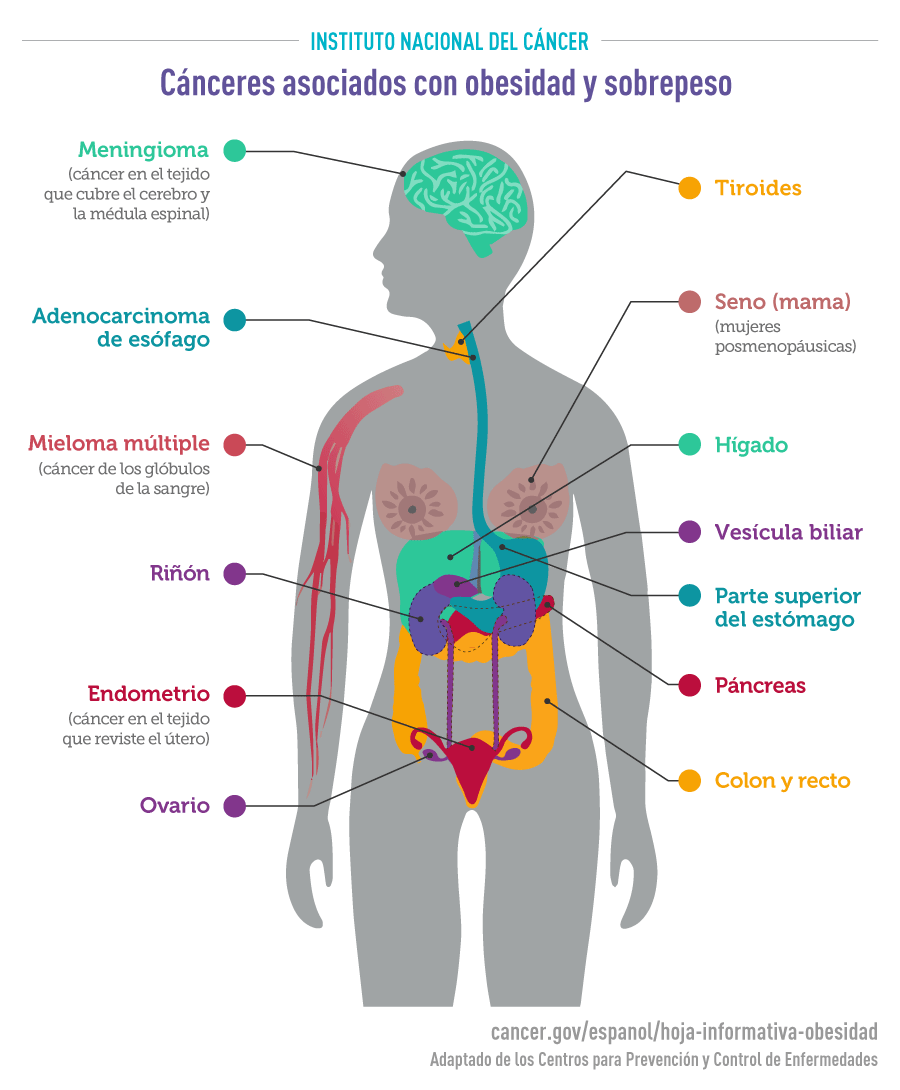 Casi todas las pruebas que relacionan la obesidad con el riesgo de cáncer provienen de grandes estudios de cohortes, un tipo de estudio de observación. Sin embargo, los datos de estudios de observación son difíciles de interpretar y no pueden establecer definitivamente que la obesidad causa cáncer. Esto es porque las personas obesas o con sobrepeso pueden diferir de la gente delgada en formas que no se relacionen con su grasa corporal, y es posible que estas otras diferencias —más que su grasa corporal— sean las que explican el riesgo diferente que tienen de cáncer.
Casi todas las pruebas que relacionan la obesidad con el riesgo de cáncer provienen de grandes estudios de cohortes, un tipo de estudio de observación. Sin embargo, los datos de estudios de observación son difíciles de interpretar y no pueden establecer definitivamente que la obesidad causa cáncer. Esto es porque las personas obesas o con sobrepeso pueden diferir de la gente delgada en formas que no se relacionen con su grasa corporal, y es posible que estas otras diferencias —más que su grasa corporal— sean las que explican el riesgo diferente que tienen de cáncer.
A pesar de las limitaciones del diseño del estudio, hay pruebas consistentes de que cantidades mayores de grasa corporal están asociadas con mayores riesgos de varios tipos de cáncer (6), incluyendo:
- Cáncer de endometrio: Las mujeres con sobrepeso y obesas tienen de dos a cuatro veces más probabilidad que las mujeres de peso normal de presentar cáncer de endometrio (cáncer del revestimiento del útero), y mujeres extremadamente obesas tienen casi siete veces más probabilidad de presentar los más comunes de los dos tipos principales de este cáncer (7). El riesgo de cáncer de endometrio aumenta con el aumento de peso en la edad adulta, especialmente en mujeres que nunca han usado la terapia hormonal para la menopausia (8).
- Adenocarcinoma de esófago: Las personas que tienen exceso de peso o que son obesas tienen la doble probabilidad que las personas de peso normal de presentar un tipo de cáncer de esófago llamado adenocarcinoma esofágico, y las personas que son obesas en extremo tienen esa probabilidad más de cuatro veces (9).
- Cáncer gástrico del cardias: Las personas que son obesas tienen la doble probabilidad que las personas de peso normal de presentar cáncer en la parte superior del estómago, es decir, la parte que está más cerca del esófago (10).
- Cáncer de hígado: Las personas que tienen sobrepeso o que son obesas tienen hasta una doble probabilidad que las personas de peso normal de presentar cáncer de hígado. La asociación entre el sobrepeso y la obesidad y el cáncer de hígado es mayor en los hombres que en las mujeres (11, 12).
- Cáncer de riñón: Las personas que tienen sobrepeso o que son obesas tienen casi el doble de probabilidad que las personas de peso normal de presentar cáncer de células renales, la forma más común de cáncer de riñón (13). La asociación del cáncer de células renales con la obesidad es independiente de su asociación con la presión arterial alta, un factor de riesgo conocido para el cáncer renal (14).
- Mieloma múltiple: En comparación con los individuos de peso normal, quienes tienen sobrepeso o que son obesos tienen un ligero aumento (10 a 20 %) del riesgo de presentar mieloma múltiple (15).
- Meningioma: El riesgo de este tumor cerebral de crecimiento lento que se presenta en las membranas que rodean el cerebro y la médula espinal aumenta en casi 50 % de las personas que son obesas y en casi 20 % de las personas que tienen sobrepeso (16).
- Cáncer de páncreas: Las personas que tienen sobrepeso o que son obesas tienen una probabilidad cerca de 1,5 veces de presentar cáncer pancreático, como la gente de peso normal (17).
- Cáncer colorrectal: Las personas que son obesas tienen ligeramente (aproximadamente 30 %) más probabilidad de presentar cáncer colorrectal que las personas de peso normal (18). Un IMC mayor está asociado con mayores riesgos de cánceres de colon y de recto tanto en hombres como en mujeres, pero los aumentos son mayores en los hombres que en las mujeres (18).
- Cáncer de vesícula biliar: En comparación con personas de peso normal, las personas con sobrepeso tienen un ligero aumento (casi 20 %) de riesgo de cáncer de vesícula biliar, y las personas que son obesas tienen un aumento de 60 % del riesgo de cáncer de vesícula biliar (19, 20). El aumento del riesgo es mayor en las mujeres que en los hombres.
- Cáncer de seno: Muchos estudios han indicado que, en mujeres posmenopáusicas, un IMC más elevado se asocia con un ligero aumento del riesgo de cáncer de seno (mama). Por ejemplo, un aumento de 5 unidades en el IMC está asociado con un aumento de 12 % en el riesgo (21). En mujeres posmenopáusicas, quienes son obesas tienen de 20 a 40 % de aumento en el riesgo de presentar cáncer de seno en comparación con mujeres de peso normal (22). Los riesgos mayores se observan principalmente en las mujeres que nunca han usado la terapia hormonal para la menopausia y para tumores que expresan receptores hormonales. La obesidad es también un factor de riesgo para cáncer de seno en los hombres (23). En mujeres premenopáusicas, por el contrario, se ha indicado que el sobrepeso y la obesidad están asociados con una disminución de 20 % del riesgo de tumores de seno que expresan receptores hormonales (22).
- Cáncer de ovario: Un IMC mayor está asociado con un ligero aumento del riesgo de cáncer de ovario, especialmente en mujeres que nunca han usado terapia hormonal para la menopausia (24). Por ejemplo, un aumento de 5 unidades en el IMC está asociado con un aumento de 10 % del riesgo en mujeres que nunca han usado terapia hormonal para la menopausia (24).
- Cáncer de tiroides: Un IMC mayor (específicamente, un aumento de 5 unidades en el IMC) se asocia con un ligero aumento (10 %) del riesgo de cáncer de tiroides (25).
¿Cómo podría la obesidad aumentar el riesgo de cáncer?
Se han sugerido varios posibles mecanismos para explicar cómo la obesidad puede aumentar el riesgo de algunos cánceres.
- Las personas obesas tienen con frecuencia una inflamación crónica de grado bajo, lo cual, con el tiempo, causa daño al ADN que puede conducir al cáncer. Las personas con sobrepeso y las que tienen obesidad tienen más probabilidad que los individuos de peso normal de tener estados o trastornos relacionados con inflamación local crónica o que la pueden causar y que son factores de riesgo de algunos cánceres (26). Por ejemplo, la inflamación local crónica inducida por la enfermedad de reflujo gastroesofágico o por el esófago de Barrett es una causa probable de adenocarcinoma de esófago. La obesidad es un factor de riesgo para cálculos en la vesícula, un padecimiento caracterizado por inflamación crónica de la vesícula biliar, y los antecedentes de cálculos en la vesícula son un firme factor de riesgo para cáncer de vesícula biliar (27). La colitis ulcerosa crónica (una afección inflamatoria crónica) y la hepatitis (una enfermedad del hígado que causa inflamación) son factores de riesgo para tipos diferentes de cáncer de hígado (28).
- El tejido graso (llamado tejido adiposo) produce cantidades en exceso de estrógeno, y concentraciones altas de esta hormona se han asociado con riesgos mayores de cánceres de seno, de ovario, de endometrio y de algunos otros.
- Las personas obesas suelen tener mayores concentraciones de insulina en la sangre y del factor-1 de crecimiento semejante a la insulina (IGF-1). (Esta afección, conocida como hiperinsulinemia o resistencia a la insulina, precede a la formación de la diabetes de tipo 2). Las altas concentraciones de insulina y de IGF-1 pueden promover la formación de cáncer de colon, de riñón, próstata y de endometrio (29).
- Las células grasas producen hormonas, llamadas adipocinas, las cuales pueden estimular o inhibir el crecimiento celular. Por ejemplo, la concentración de una adipocina llamada leptina, que parece promover la proliferación celular, en la sangre aumenta con el aumento de la grasa corporal. Y otra adipocina, la adiponectina–que es menos abundante en las personas obesas que en las personas de peso normal–puede tener efectos antiproliferativos.
- Las células adiposas pueden tener también efectos directos e indirectos en otros reguladores del crecimiento celular, incluso el blanco mamífero de la rapamicina (mTOR) y la proteína cinasa activada por AMP (monofosfato de adenosina).
Otros posibles mecanismos por los que la obesidad podría afectar el riesgo de cáncer son los cambios en las propiedades mecánicas del andamio que rodea las células de seno (30) y respuestas inmunitarias alteradas, efectos sobre el sistema del factor nuclear kappa beta y el estrés oxidativo (31).
¿Cuántos casos de cáncer pueden deberse a la obesidad?
Un estudio demográfico que usó el IMC y los datos de incidencia de cáncer del proyecto GLOBOCAN calculó que, en 2012 en los Estados Unidos, cerca de 28 000 nuevos casos de cáncer en hombres (3,5 %) y 72 000 en mujeres (9,5 %) se debieron al sobrepeso o a la obesidad (32). El porcentaje de casos atribuidos al sobrepeso o a la obesidad varió ampliamente para diferentes tipos de cáncer, pero fue tan alto como 54 % para el cáncer de vesícula biliar en las mujeres y 44 % para el adenocarcinoma de esófago en los hombres.
Un estudio de 2016 que resumió cálculos mundiales de las fracciones de diferentes tipos de cáncer atribuibles al sobrepeso o a la obesidad informó que, en comparación con otros países, los Estados Unidos tuvieron las mayores fracciones atribuibles al sobrepeso o a la obesidad por cáncer colorrectal, cáncer de páncreas y cáncer de seno de mujeres posmenopáusicas (33).
¿Disminuye el riesgo de cáncer si se adelgaza o se evita subir de peso?
La mayoría de los datos acerca de la reducción del riesgo si se evita el aumento de peso o si se adelgaza provienen de estudios de cohortes y de casos y controles. Como sucede con estudios de observación del riesgo de cáncer y la obesidad, estos estudios pueden ser difíciles de interpretar porque la gente que adelgaza o que evita subir de peso puede diferir en las formas como lo hacen otras personas.
Sin embargo, cuando la evidencia de varios estudios de observación es coherente, la asociación es más probable que sea real. Muchos estudios de observación han provisto pruebas consistentes de que las personas que suben menos de peso en la edad adulta tienen riesgos menores de cáncer de colon, de riñón, y –para mujeres posmenopáusicas– de cáncer de seno, de endometrio y de ovario (34).
Pocos estudios han examinado las posibles asociaciones entre el adelgazamiento y el riesgo de cáncer. Algunos de ellos han encontrado menos riesgos de cáncer de seno, de endometrio, de colon y de próstata entre las personas que han adelgazado. Sin embargo, la mayoría de estos estudios no pudieron evaluar si el adelgazamiento fue intencional o no (y posiblemente se relacionó con otros problemas subyacentes de salud).
Mayor evidencia de una relación entre el adelgazamiento y el riesgo de cáncer proviene de estudios de personas que se han sometido a cirugía bariátrica (cirugía que se efectúa en el estómago o en los intestinos para inducir el adelgazamiento). Parece que la gente obesa que se hace cirugía bariátrica tiene menos riesgos de cánceres relacionados con la obesidad que la gente obesa que no se hace la cirugía bariátrica (35).
No obstante, el estudio de seguimiento de peso y el cáncer de seno de la Women’s Health Initiative (36) encontró que para las mujeres que ya tenían sobrepeso o que eran obesas a partir de una base, el cambio de peso (ya fuera adelgazar o subir de peso) no estaba asociado con riesgo de cáncer de seno durante el seguimiento. Sin embargo, para las mujeres que tenían un peso normal a partir de una base, al subir de peso más de 5 % estaba asociado con un riesgo mayor de cáncer de seno.
¿Cómo afecta la obesidad la supervivencia al cáncer?
La mayoría de la evidencia sobre la obesidad en los supervivientes de cáncer proviene de personas que fueron diagnosticadas con cáncer de seno, de próstata o con cáncer colorrectal. La investigación indica que la obesidad puede empeorar varios aspectos de la supervivencia al cáncer, incluso la calidad de vida, la recurrencia del cáncer, la evolución del cáncer y el pronóstico (supervivencia) (37, 38).
Por ejemplo, la obesidad está asociada con un mayor riesgo de linfedema relacionado con el tratamiento de los supervivientes de cáncer de seno (39) y la incontinencia en los supervivientes de cáncer de próstata tratados con prostatectomía radical (40). En un estudio clínico grande de pacientes con cáncer de recto en estadio II y III, quienes tenían un IMC más alto como base (especialmente los hombres) tuvieron un riesgo mayor de recurrencia local (41). La muerte por mieloma múltiple es 50 % más probable en las personas con grados más altos de obesidad en comparación con personas de peso normal (42).
Varios estudios clínicos aleatorizados en supervivientes de cáncer de seno han informado de intervenciones de adelgazamiento que resultaron tanto en la pérdida de peso como en cambios beneficiosos en los biomarcadores que se han relacionado como asociados entre la obesidad y el pronóstico (43, 44). Sin embargo, existe poca evidencia acerca de si el adelgazamiento mejora la recurrencia del cáncer o el pronóstico (45). Patrocinado por el NCI, el Estudio de Adelgazamiento para Cáncer de Seno (BWEL), un estudio aleatorizado en fase III que está inscribiendo actualmente a participantes, comparará el índice de recidiva en mujeres obesas y en mujeres con sobrepeso que participan en un programa de adelgazamiento después de un diagnóstico de cáncer de seno con el de mujeres que no participan en el programa de adelgazamiento.
¿Qué investigación se está realizando sobre la obesidad y el cáncer?
Varias áreas de investigación están explorando mecanismos que relacionan la obesidad y el cáncer (29, 46). Un área de investigación implica comprender el papel de los microbios que viven en el sistema gastrointestinal humano (llamados colectivamente la microbiota intestinal, o el microbioma) tanto en la diabetes tipo 2 como en la obesidad. Ambos padecimientos se asocian con la disbiosis, un desequilibrio en la reunión de estos microbios. Por ejemplo, los microbiomas del intestino de las personas obesas son diferentes, y menos diversificados, de la gente no obesa. Los desequilibrios de la microbiota intestinal están asociados con inflamación, con alteraciones del metabolismo y genotoxicidad, que a su vez pueden estar relacionados con el cáncer. Experimentos en ratones muestran que el microbioma puede influir en la eficacia de algunos tipos de tratamiento de cáncer, en especial de la inmunoterapia (47, 48). Los investigadores están empezando a pensar en formas de cambiar la microbiota de los pacientes con cáncer para mejorar sus resultados.
Otra área de investigación es la función de la señalización del receptor de insulina en el cáncer. Muchas células cancerosas expresan concentraciones elevadas de IR-A, una forma del receptor de insulina que tiene una alta afinidad por la insulina y factores relacionados de crecimiento. Los investigadores están estudiando cómo estos factores contribuyen a las enfermedades metabólicas y al cáncer, y cuáles pueden ser blancos útiles para que las intervenciones terapéuticas prevengan los cánceres relacionados con la obesidad.
Los investigadores están tratando también de entender por qué la asociación entre la obesidad y los riesgos de algunos cánceres varían entre los grupos raciales o étnicos. Por ejemplo, se ha indicado que la obesidad está más fuertemente asociada con un riesgo mayor de cáncer de próstata entre los hombres afroamericanos que entre los hombres blancos (49). Esta observación podría reflejar una diferencia en los efectos biológicos de la obesidad entre estos dos grupos, como una diferencia en los efectos de la obesidad en la inflamación o en la secreción de insulina.
El NCI apoya la investigación sobre la obesidad y el riesgo de cáncer por medio de varias actividades como son las iniciativas grandes de cooperación, los recursos de Internet y de datos, los estudios epidemiológicos de intramuros y de extramuros, la ciencia básica, y los recursos de diseminación y de ejecución. Por ejemplo, la iniciativa de Investigación Transdisciplinaria sobre Energía y Cáncer (TREC) enlaza cuatro centros de investigación y un centro de coordinación para investigar cómo los efectos combinados de la obesidad, de una dieta deficiente y de niveles bajos de actividad física aumentan el riesgo de cáncer.
El Consorcio de Cohortes del NCI es una asociación de intramuros y extramuros dentro de la División de Control del Cáncer y Ciencias Demográficas del NCI que combina más de 50 estudios prospectivos de cohortes de todo el mundo, con más de siete millones de participantes. Los estudios están reuniendo información sobre los factores relacionados con el equilibrio de energía de todos los cohortes. El gran tamaño del estudio permitirá a los investigadores obtener una mejor idea de cómo se relacionan los factores asociados con la obesidad a cánceres menos comunes, tales como el cáncer de tiroides, de vesícula biliar, de cabeza y cuello, y de riñón.
Bibliografía selecta
- Flegal KM, Kit BK, Orpana H, Graubard BI. Association of all-cause mortality with overweight and obesity using standard body mass index categories: a systematic review and meta-analysis. JAMA 2013; 309(1):71-82. [PubMed Abstract]
- Kitahara CM, Flint AJ, Berrington de Gonzalez A, et al. Association between class III obesity (BMI of 40-59 kg/m2) and mortality: a pooled analysis of 20 prospective studies. PLoS Medicine 2014; 11(7):e1001673. [PubMed Abstract]
- National Center for Health Statistics. Health, United States, 2015: With Special Feature on Racial Notificación de salidaand Ethnic Health DisparitiesNotificación de salida. Hyattsville, MD. 2016.
- Ogden CL, Carroll MD, Lawman HG, et al. Trends in obesity prevalence among childrenand adolescents in the United States, 1988-1994 through 2013-2014. JAMA 2016; 315(21):2292-2299. [PubMed Abstract]
- Ogden CL, Carroll MD, Kit BK, Flegal KM. Prevalence of childhood and adult obesity in the United States, 2011-2012. JAMA 2014; 311(8):806-814. [PubMed Abstract]
- Lauby-Secretan B, Scoccianti C, Loomis D, et al. Body Fatness and Cancer–Viewpoint of the IARC Working Group. New England Journal of Medicine 2016; 375(8):794-798. doi:10.1056/NEJMsr1606602Notificación de salida.
- Setiawan VW, Yang HP, Pike MC, et al. Type I and II endometrial cancers: have they different risk factors? Journal of Clinical Oncology 2013; 31(20):2607-2618. [PubMed Abstract]
- Dougan MM, Hankinson SE, Vivo ID, et al. Prospective study of body size throughout the life-course and the incidence of endometrial cancer among premenopausal and postmenopausal women. International Journal of Cancer 2015; 137(3):625-37. [PubMed Abstract]
- Hoyo C, Cook MB, Kamangar F, et al. Body mass index in relation to oesophageal and oesophagogastric junction adenocarcinomas: a pooled analysis from the International BEACON Consortium. International Journal of Epidemiology 2012; 41(6):1706-1718.[PubMed Abstract]
- Chen Y, Liu L, Wang X, et al. Body mass index and risk of gastric cancer: a meta-analysis of a population with more than ten million from 24 prospective studies. Cancer Epidemiology, Biomarkers & Prevention 2013; 22(8):1395-1408. [PubMed Abstract]
- Chen Y, Wang X, Wang J, Yan Z, Luo J. Excess body weight and the risk of primary liver cancer: an updated meta-analysis of prospective studies. European Journal of Cancer2012; 48(14):2137-2145. [PubMed Abstract]
- Campbell PT, Newton CC, Freedman ND, et al. Body mass index, waist circumference, diabetes, and risk of liver cancer for U.S. adults. Cancer Research 2016; 76(20):6076-6083. [PubMed Abstract]
- Wang F, Xu Y. Body mass index and risk of renal cell cancer: a dose-response meta-analysis of published cohort studies. International Journal of Cancer 2014; 135(7):1673-86. [PubMed Abstract]
- Sanfilippo KM, McTigue KM, Fidler CJ, et al. Hypertension and obesity and the risk of kidney cancer in 2 large cohorts of US men and women. Hypertension 2014; 63(5):934-41. [PubMed Abstract]
- Wallin A, Larsson SC. Body mass index and risk of multiple myeloma: a meta-analysis of prospective studies. European Journal of Cancer 2011; 47(11):1606-1615. [PubMed Abstract]
- Niedermaier T, Behrens G, Schmid D, et al. Body mass index, physical activity, and risk of adult meningioma and glioma: A meta-analysis. Neurology 2015; 85(15):1342-1350.[PubMed Abstract]
- Genkinger JM, Spiegelman D, Anderson KE, et al. A pooled analysis of 14 cohort studies of anthropometric factors and pancreatic cancer risk. International Journal of Cancer2011; 129(7):1708-1717. [PubMed Abstract]
- Ma Y, Yang Y, Wang F, et al. Obesity and risk of colorectal cancer: a systematic review of prospective studies. PLoS One 2013; 8(1):e53916. [PubMed Abstract]
- World Cancer Research Fund International/American Institute for Cancer Research. Continuous Update Project Report: Diet, Nutrition, Physical Activity and Gallbladder Cancer. 2015. Available at http://www.wcrf.org/sites/default/files/Gallbladder-Cancer-2015-Report.pdfNotificación de salida.
- Li L, Gan Y, Li W, Wu C, Lu Z. Overweight, obesity and the risk of gallbladder and extrahepatic bile duct cancers: A meta-analysis of observational studies. Obesity (Silver Spring) 2016; 24(8):1786-1802. [PubMed Abstract]
- Renehan AG, Tyson M, Egger M, Heller RF, Zwahlen M. Body-mass index and incidence of cancer: a systematic review and meta-analysis of prospective observational studies.Lancet 2008; 371(9612):569-578. [PubMed Abstract]
- Munsell MF, Sprague BL, Berry DA, Chisholm G, Trentham-Dietz A. Body mass index and breast cancer risk according to postmenopausal estrogen-progestin use and hormone receptor status. Epidemiologic Reviews 2014; 36:114-136. [PubMed Abstract]
- Brinton LA, Cook MB, McCormack V, et al. Anthropometric and hormonal risk factors for male breast cancer: male breast cancer pooling project results. Journal of the National Cancer Institute 2014; 106(3):djt465. [PubMed Abstract]
- Collaborative Group on Epidemiological Studies of Ovarian Cancer. Ovarian cancer and body size: individual participant meta-analysis including 25,157 women with ovarian cancer from 47 epidemiological studies. PLoS Medicine 2012; 9(4):e1001200. [PubMed Abstract]
- Kitahara CM, McCullough ML, Franceschi S, et al. Anthropometric factors and thyroid cancer risk by histological subtype: Pooled analysis of 22 prospective studies. Thyroid2016; 26(2):306-318. [PubMed Abstract]
- Gregor MF, Hotamisligil GS. Inflammatory mechanisms in obesity. Annual Review of Immunology 2011; 29:415-445. [PubMed Abstract]
- Randi G, Franceschi S, La Vecchia C. Gallbladder cancer worldwide: geographical distribution and risk factors. International Journal of Cancer 2006; 118(7):1591-1602.[PubMed Abstract]
- Bishayee A. The role of inflammation and liver cancer. Advances in Experimental Medicine and Biology 2014; 816:401-435. [PubMed Abstract]
- Gallagher EJ, LeRoith D. Obesity and diabetes: The increased risk of cancer and cancer-related mortality. Physiological Reviews 2015; 95(3):727-748. [PubMed Abstract]
- Seo BR, Bhardwaj P, Choi S. Obesity-dependent changes in interstitial ECM mechanics promote breast tumorigenesis. Science Translational Medicine 2015; 7(301):301ra130.[PubMed Abstract]
- Roberts DL, Dive C, Renehan AG. Biological mechanisms linking obesity and cancer risk: new perspectives. Annual Review of Medicine 2010; 61:301–316. [PubMed Abstract]
- Arnold M, Pandeya N, Byrnes G, et al. Global burden of cancer attributable to high body-mass index in 2012: a population-based study. Lancet Oncology 2015; 16(1):36-46. [PubMed Abstract]
- Whiteman DC, Wilson LF. The fractions of cancer attributable to modifiable factors: A global review. Cancer Epidemiology 2016; 44:203-221. [PubMed Abstract]
- Keum N, Greenwood DC, Lee DH, et al. Adult weight gain and adiposity-related cancers: a dose-response meta-analysis of prospective observational studies. Journal of the National Cancer Institute 2015; 107(2). pii: djv088. [PubMed Abstract]
- Tee MC, Cao Y, Warnock GL, Hu FB, Chavarro JE. Effect of bariatric surgery on oncologic outcomes: a systematic review and meta-analysis. Surgical Endoscopy 2013; 27(12):4449-4456. [PubMed Abstract]
- Neuhouser ML, Aragaki AK, Prentice RL, et al. Overweight, obesity, and postmenopausal invasive breast cancer risk: A secondary analysis of the Women’s Health Initiative randomized clinical trials. JAMA Oncology 2015; 1(5):611-621. [PubMed Abstract]
- Calle EE, Rodriguez C, Walker-Thurmond K, Thun MJ. Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults. New England Journal of Medicine 2003; 348(17):1625-1638. [PubMed Abstract]
- Schmitz KH, Neuhouser ML, Agurs-Collins T, et al. Impact of obesity on cancer survivorship and the potential relevance of race and ethnicity. Journal of the National Cancer Institute 2013; 105(18):1344-1354. [PubMed Abstract]
- Paskett ED, Dean JA, Oliveri JM, Harrop JP. Cancer-related lymphedema risk factors, diagnosis, treatment, and impact: a review. Journal of Clinical Oncology 2012; 30(30):3726-3733. [PubMed Abstract]
- Gacci M, Sebastianelli A, Salvi M, et al. Role of abdominal obesity for functional outcomes and complications in men treated with radical prostatectomy for prostate cancer: results of the Multicenter Italian Report on Radical Prostatectomy (MIRROR) study. Scandinavian Journal of Urology 2014; 48(2):138-145. [PubMed Abstract]
- Meyerhardt JA, Tepper JE, Niedzwiecki D, et al. Impact of body mass index on outcomes and treatment-related toxicity in patients with stage II and III rectal cancer: findings from Intergroup Trial 0114. Journal of Clinical Oncology 2004; 22(4):648-657. [PubMed Abstract]
- Teras LR, Kitahara CM, Birmann BM, et al. Body size and multiple myeloma mortality: a pooled analysis of 20 prospective studies. British Journal of Haematology 2014; 166(5):667-676. [PubMed Abstract]
- Goodwin PJ, Segal RJ, Vallis M, et al. Randomized trial of a telephone-based weight loss intervention in postmenopausal women with breast cancer receiving letrozole: the LISA trial. Journal of Clinical Oncology 2014; 32(21):2231-2239. [PubMed Abstract]
- Harrigan M, Cartmel B, Loftfield E, et al. Randomized trial comparing telephone versus in-person weight loss counseling on body composition and circulating biomarkers in women treated for breast cancer: The Lifestyle, Exercise, and Nutrition (LEAN) Study.Journal of Clinical Oncology 2016; 34(7):669-676. [PubMed Abstract]
- Goodwin PJ. Obesity and breast cancer outcomes: How much evidence is needed to change practice? Journal of Clinical Oncology 2016; 34(7):646-648. Epub 2015 Dec 28. doi: 10.1200/JCO.2015.64.7503Notificación de salida.
- Sheflin AM, Whitney AK, Weir TL. Cancer-promoting effects of microbial dysbiosis.Current Oncology Reports 2014; 16(10):406. [PubMed Abstract]
- Sivan A, Corrales L, Hubert N, et al. Commensal Bifidobacterium promotes antitumor immunity and facilitates anti-PD-L1 efficacy. Science 2015; 350(6264):1084-1089.[PubMed Abstract]
- Vétizou M, Pitt JM, Daillère R, et al. Anticancer immunotherapy by CTLA-4 blockade relies on the gut microbiota. Science 2015; 350(6264):1079-1084. [PubMed Abstract]
- Barrington WE, Schenk JM, Etzioni R, et al. Difference in association of obesity with prostate cancer risk between US African American and non-Hispanic white men in the Selenium and Vitamin E Cancer Prevention Trial (SELECT). JAMA Oncology 2015; 1(3):342-349. [PubMed Abstract]
Recursos relacionados
Cómo citar: Autor, C. (2018, 29 de Agosto ) Obesidad y cáncer. Conogasi, Conocimiento para la vida. Fecha de consulta: Abril 17, 2024
Esta obra está disponible bajo una licencia de Creative Commons Reconocimiento-No Comercial Compartir Igual 4.0




Deja un comentario
Sé el primero en comentar!